Mundkeime können besonders schädlich für Diabetiker sein. Aber wusstet ihr, dass Diabetes die Bakterien in der Mundhöhle direkt negativ beeinflussen kann?
Wenige systemische Zivilisationserkrankungen sind so gut in ihrer Wechselwirkung mit Parodontitis beschrieben und aufgeschlüsselt wie Diabetes. Im Manifesto der EFP zur Parodontalen und allgemeinen Gesundheit nimmt Diabetes mit Punkt 2 einen sehr prominenten Platz ein.

Abbildung: Typisches klinisches Bild einer Parodontitis bei Diabetes Mellitus {Foto © 2017 B. Arefnia)
Die als gesichert anerkannten Zusammenhänge stützen sich auf biologische Plausibilität, epidemiologische Evidenz und gut durchgeführte Interventionsstudien.
Der dentale Biofilm spielt die Hauptrolle als ätiologischer Faktor in der Entstehung von Gingivitis und Parodontitis. Die Mechanismen jedoch, die den Ausbruch oder Fortschritt dieser entzündlichen Erkrankungen durch pathogene Keime begünstigen bzw. ermöglichen sind noch Gegenstand der Grundlagenforschung. Nach heutigem Verständnis ist Parodontitis eine multifaktorielle Erkrankung, die durch opportunistische Infektion zu einem Shift in der „oralen Bakterien-Komposition“ führt. Dieses Missverhältnis aus krankmachenden und gesunden angestammten Keimen, die Dysbiose, ist ein oftmals zitiertes aber nicht ausreichend untersuchtes Thema.
Von den 770 bis heute nachgewiesenen Keimarten der Mundhöhle und des Aerodigestivtraktes sind ca. 300 bei mundgesunden Menschen in großer Übereinstimmung nachweisbar.
Diabetes mellitus begünstigt durch seine Bereitschaft proinflammatorische Prozesse zu Verstärkung die Parodontitis und deren Ausbruch. Umgekehrt ist bei Vorhandensein von Parodontitis die Blutzuckereinstellung von schlecht eingestellten Diabetikern schwieriger und eine Behandlung der Parodontitis kann eine Verbesserung hierfür erreichen.
Interessant ist aber, dass durch die neuen Möglichkeiten der Genom-Sequenzierung, also die komplette Aufschlüsselung des Erbgutes, gezeigt werden konnte, dass der Diabetes eine aggressivere orale Bakterienflora hat, als bei nicht Diabetes.
In einem spannenden Tierversuchsmodell wurden sterilen Mäusen die Mundkeime von gesunden Mäusen, Diabetiker-Mäusen und Diabetiker-Mäusen mit geblocktem IL-17 (entzündungsregulierender Botenstoff) eingepflanzt. Eine Forschungsgruppe aus Peking und Pennsylvania konnte so zeigen, dass die Keime der Diabetes Mäuse die meisten entzündlichen Reaktionen im Parodont auslösten, wohingegen bei den anderen Mäusen eine normale, nicht stark entzündliche Reaktion beobachtet werden konnte. Diese Beobachtung gilt auch für die Diabetiker Mäuse, die IL-17 geblockt hatten. Somit wird diskutiert, ob diese Zytokin-Gruppe eine größere Rolle in der Entstehung der Pathogenität der Mundhöhlen-Bakterien haben.
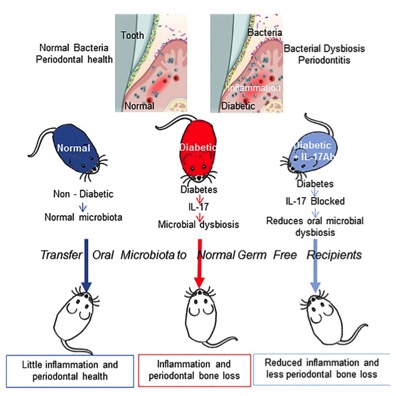
Für die praktische Arbeit bedeuten diese Erkenntnisse eine Untermauerung der gültigen Behandlungsempfehlungen, dass nicht normo-glykämische Diabetiker eine besondere Zuwendung ihrer parodontalen Situation brauchen und wir hier viel Aufklärungsarbeit leisten sollten und so Benefits im Sinne unserer Patientinnen und Patienten erreichen können.
https://www.efp.org/efp-manifesto/manifesto.html
Angeführte Studie und Graphik: Xiao, E., et al. „Diabetes enhances IL-17 expression and alters the oral microbiome to increase its pathogenicity.“ Cell host & microbe 22.1 (2017): 120-128.





